Wątroba jest największym narządem naszego organizmu. Jej waga stanowi nawet 3 do 5% całkowitej wagi ciała. W organizmie pełni bardzo ważne funkcje. Przede wszystkim bierze udział w rozkładzie składników pokarmowych, takich jak białka, tłuszcze czy węglowodany. Jej rolą jest magazynowanie i metabolizowanie witamin rozpuszczalnych w tłuszczach, magazynowanie soli mineralnych i substancji energetycznych. Wątroba oczyszcza naszą krew z toksyn. W ciągu 1 minuty przepływa przez nią nawet 1,5 litra krwi! Wątroba pełni także funkcję wydzielniczą, ponieważ odpowiedzialna jest za produkcję żółci niezbędnej w procesie trawienia tłuszczów i wchłaniania witamin.
W dzisiejszym odcinku pochylimy się nad chorobą należącą do grupy autoimmunizacyjnych (inaczej autoimmunologicznych) chorób wątroby – pierwotnym zapaleniem dróg żółciowych (ang. primary biliary cholangitis, PBC). Do 2015 roku skrót PBC oznaczał primary biliary cirrhosis, ale z inicjatywy stowarzyszeń pacjentów, popartych przez autorytety ze świata medycyny oraz EASL (European Association for the Study of the Liver) zmieniono nazwę choroby. Zmiana została podyktowana negatywnymi konotacjami słowa cirrhosis (marskość), które było odbierane jako przygnębiające, szczególnie przez pacjentów w początkowym stadium choroby.
Układ odpornościowy też popełnia błędy
Przyczyna zachorowania na PBC jest nieznana, podobnie jak w przypadku pozostałych autoimmunizacyjnych chorób wątroby. Za czynniki mające prawdopodobny wpływ na rozwój PBC uważa się predyspozycję genetyczną, czynniki środowiskowe oraz zakażenia bakteryjne i wirusowe. Badania wykazały, że od 1 do 6% pacjentów z PBC posiada co najmniej jednego członka rodziny, u którego również stwierdzono chorobę [1].
Układ immunologiczny osoby chorej na PBC atakuje i niszczy własne komórki – w tym przypadku komórki wewnątrzwątrobowych kanalików żółciowych. Kanaliki żółciowe transportują żółć do pęcherzyka żółciowego, z którego jest ona uwalniana w razie potrzeby do jelit. Żółć bierze udział w procesie trawienia tłuszczów i rozpuszczalnych w nich witamin, takich jak A, D, E i K, czyli jest niezbędna do prawidłowego funkcjonowania organizmu. W wyniku niszczenia kanalików żółciowych może dojść do takich powikłań, jak przewlekła cholestaza (zablokowanie przepływu żółci) oraz poszerzenie żyły wrotnej i nadciśnienie wrotne. Tkanka wątroby w przebiegu PBC ulega stopniowemu bliznowaceniu (zwłóknieniu), co może prowadzić do marskości, niewydolności wątroby i w efekcie do konieczności transplantacji organu [2, 3].
Niespecyficzne objawy
Na PBC częściej chorują kobiety niż mężczyźni. U kobiet choroba wykrywana jest zazwyczaj powyżej 40. roku życia [4]. Objawy choroby są niespecyficzne, czyli mogą występować także w przypadku innych jednostek chorobowych.
Do najczęściej wymienianych objawów zalicza się odczucie ogólnego zmęczenia oraz świąd. Zmęczenie, osłabienie to objaw występujący u 78% pacjentów z PBC. Świąd, bardziej charakterystyczny objaw, występuje u 20–70% chorych. Dotyczy on głównie dłoni i podeszew stóp, a swędzenie zaostrza się przy kontakcie z wełną lub innym materiałem, podczas kontaktu z wysoką temperaturą oraz w czasie ciąży [5].
U chorych na PBC może rozwinąć się także zespół Sicca (suchego oka), niedoczynność tarczycy, niedobór witaminy D, osteopenia (zmniejszenie gęstości kośćca) oraz hipercholesterolemia (podwyższony poziom cholesterolu).
Diagnostyka PBC
U osób z podejrzeniem PBC wykonuje się badania podstawowe, takie jak: badania poziomu fosfatazy alkalicznej ALP, poziomu gamma-glutamylotransferazy GGTP (enzymów związanych z nabłonkiem dróg żółciowych), aminotransferaz, bilirubiny, a także badania autoprzeciwciał oraz biopsję wątroby.
Przeciwciałami obecnymi w surowicy pacjentów z PBC są przeciwciała przeciwmitochondrialne AMA (ang. antimitochondrial antibodies) oraz przeciwjądrowe ANA (ang. antinuclear antibodies).
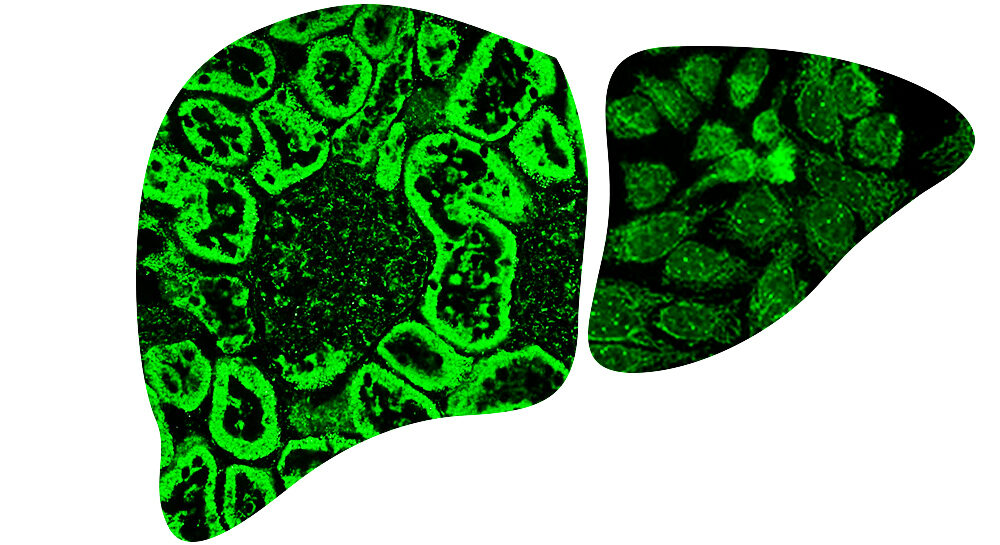
Przeciwciała AMA są obecne u większości pacjentów z PBC (około 95%) [6]. Złotym standardem w ocenie AMA jest test immunofluorescencji pośrednia, w którym substratem jest nerka szczura. U pacjentów AMA-pozytywnych w obrazie IIFT obserwuje się świecenie komórek nabłonkowych w obrębie wszystkich kanalików nerkowych (zarówno I-, jak i II-rzędowych). Metodą alternatywną do potwierdzenia obecności przeciwciał AMA są testy typu ELISA i blot. Bardzo czułym testem jest ELISA AMA M2-3E (BPO). Test ten oparty jest o mieszaninę natywnej dehydrogenazy pirogronianowej (PDH) z białkiem rekombinowanym powstałym w wyniku fuzji domen trzech dehydrogenaz wewnętrznej błony mitochondrium (BPO). Test charakteryzuje się znacznie wyższą czułością niż testy oparte o antygen natywny.
Przeciwciała ANA występują u 30–50% pacjentów z PBC. Według przyjętych kryteriów ANA ocenia się zgodnie z dwuetapową strategią. Testem przesiewowym jest test immunofluorescencji pośredniej, za pomocą którego określa się tzw. typ świecenia oraz miano przeciwciał. Wynik ujemny jest wynikiem ostatecznym, natomiast większość wyników pozytywnych wymaga dalszego różnicowania za pomocą testów blot. W przebiegu PBC najczęściej obserwuje się typ świecenia „nuclear dots”, za który odpowiadają przeciwciała Sp100, PML i SUMO 1/2, oraz typ świecenia „błony jądrowej”, związany z przeciwciałami przeciwko gp210, p62 i receptorom błony jądrowej.
Zgodnie z rekomendacjami EASL u pacjentów z podwyższonym poziomem ALP i obecnością przeciwciał AMA w wysokim mianie (≥1:40) diagnozę PBC można postawić bez wykonywania biopsji wątroby [7].
Piśmiennictwo
- Semi C. et al., Genomic variants associated with primary biliary cirrhosis, Genome Med 2010, 2 (1): 5.
- Primary Biliary Cholangitis, American Liver Foundation, www.liverfoundation.org.
- Bowlus C.L. et al., The diagnosis of primary biliary cirrhosis, Autoimmun Rev 2014, 13 (4–5): 441–444.
- Hirschfield G.M. et al., Progress in the genetics of primary biliary cirrhosis, Semin Liver Dis 2011, 31 (2): 147–156.
- Lindor K.D. et al., Primary biliary cirrhosis, Hepatology 2009, 50 (1): 291–308.
- Zein C.O. et al., Latest and emerging therapies for primary biliary cirrhosis and primary sclerosing cholangitis, Curr Gastroenterol Rep 2010, 12 (1): 13–22.
- EASL Clinical Practice Guidelines: management of cholestatic liver diseases, Hepatol 2009, 51 (2): 237–267.





Dodaj komentarz